Wie können «Hospital Associated Disabilities» reduziert werden?
Wissensdatenbank Mensch Patient*innenzentrierung B.2: Hospital in Motion - Verhinderung von Komplikationen durch Aktivitäts-Monitoring im SpitalMittlerweile gibt es immer mehr Beweise dafür, dass sich ein Spitalaufenthalt, vor allem bei älteren Patient*innen, negativ auf die Gesundheit auswirken kann. Die Beeinträchtigung der Funktionsfähigkeit, die während eines Spitalaufenthalts auftritt oder sich nach dem Aufenthalt verschlimmert, wird als Hospital Associated Disability (HAD) bezeichnet (Chou et al., 2021).

Problembeschreibung, Forschungsfrage und Relevanz
Knapp eine Million Menschen werden in der Schweiz jährlich einmal hospitalisiert, die Hälfte davon ist über 65 Jahre alt (Bundesamt für Statistik, 2021). 50% der PatientInnen mit 21 und mehr Hospitalisationstagen sind innerhalb von zwei Jahren bis zu viermal hospitalisiert (Bundesamt für Statistik, 2021), dies bei einer mittleren Verweildauer von 5.3 Tagen.
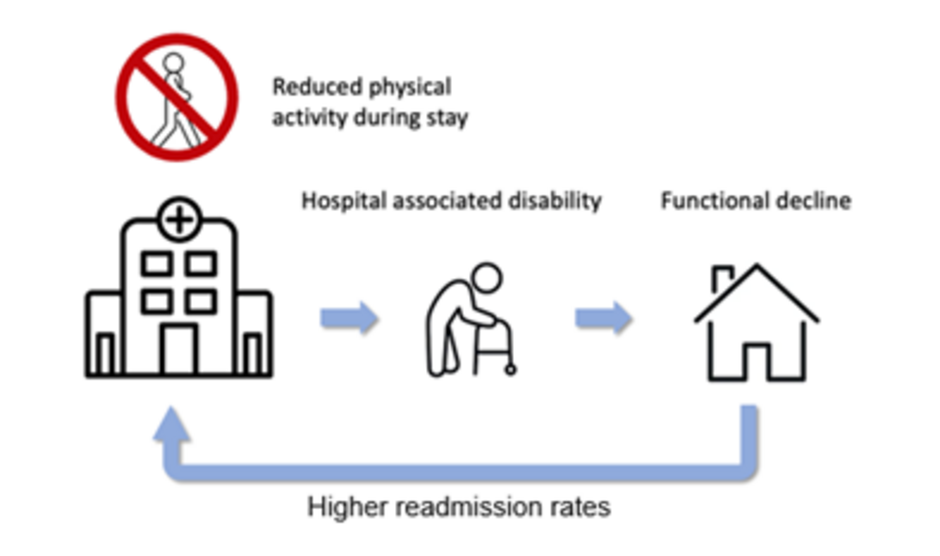
Angesichts der demographischen Entwicklung (Bundesamt für Statistik, 2021) werden die Spitaleintritte betagter und chronisch kranker PatientInnen sowohl schweizweit wie auch am Universitätsspital Basel (USB) in Zukunft weiter zunehmen. Dies lässt das Potential an LangzeitliegerInnen und Mehrfacheintritten steigen und zeigt den erhöhten Bedarf an effizienten und effektiven Behandlungsmethoden für die entsprechende Population auf. Zusätzlich auch, weil die entsprechende Population in Verbindung mit einem Kostenanstieg gebracht werden kann (Berry-Millett & Bodenheimer, 2009; Motzek et al., 2017). Erste Daten aus der Schweiz zeigen, dass circa 17.5 % der PatientInnen ihre funktionelle Ausgangslage bei Spitalaustritt nicht mehr erlangen, was Grund für die zuvor beschriebene Problematik sein kann (D’Onofrio et al., 2018). Vor allem ältere PatientInnen im Spital weisen ein vorbestehendes oder während des Spitalaufenthaltes erworbenes Risiko für einen schlechten funktionellen Outcome in den Bereichen der Handlungs- und Funktionsfähigkeit und/oder Komplikationen auf, die sogenannte HAD (Loyd et al., 2020). Werden diese Funktionseinschränkungen nicht wiedererlangt, kann dies zu einem «post-hospital Syndrom» führen, einer erhöhten Vulnerabilität älterer PatientInnen nach Spitalaustritt. Im Zentrum steht das Risiko, innerhalb von drei Monaten ein weiteres medizinisches Problem zu entwickeln (Krumholz, 2013), welches in circa 20 % der Fälle zu einem erneuten Spitaleintritt führt (Dharmarajan & Krumholz, 2015). Die untere Abbildung (Abbildung 1) stellt den zuvor beschriebenen Kreislauf dar.
Ein auslösender Faktor, der unter anderem zu HAD führen kann, ist Bewegungsmangel. Mangelnde Bewegung von PatientInnen in Spitälern ist ein verbreitetes Problem, verursacht häufig Komplikationen und beeinträchtigt die Genesung. Da die allgemeine Fitness und Aktivität nicht in der Verantwortung einer spezifischen Fachkraft liegen, werden körperliche Fitness und Aktivität nicht systematisch erfasst und PatientInnen entsprechend meist nicht zur notwendigen Aktivität angehalten. Die Prävalenz von Inaktivität und deren negativen Auswirkungen auf den Genesungsprozess unterstreichen die Dringlichkeit, körperliche Aktivität während des Spitalaufenthalts zu fördern und zu überwachen. Die vorläufigen Erkenntnisse aus der Beobachtung des Bewegungsverhaltens von PatientInnen im USB, bei der durchschnittlich 88,4% der Zeit im Liegen oder Sitzen verbracht wurde, bestätigen die Notwendigkeit eines solchen Ansatzes.

Methoden und Vorgehen im Projekt
Im Rahmen des SHIFT-Projekts "Hospital in Motion" (B.2) wurde in der Pilotstudie ein innovativer Ansatz zur systematischen Erfassung und Überwachung der körperlichen Aktivität und Mobilität von PatientInnen mittels Wearables entwickelt. Hierbei zeigten sich signifikante Erkenntnisse zur Machbarkeit und Effektivität des Einsatzes von Aktivitätssensoren im klinischen Umfeld. Mit Hilfe von Wearables kann die Aktivität der PatientInnen erfasst werden und anhand dessen können die Betroffenen motiviert werden, sich zu bewegen und somit das Risiko für HAD zu reduzieren.
Das Projekt «Hospital in Motion» (B.2) zielt darauf ab, die neu entwickelten Algorithmen durch Messungen am Fussgelenk zu validieren und damit die Grundlage für das übergeordnete Ziel der Reduktion von HAD durch Bewegungsmangel zu schaffen.
Zukünftig soll der Einsatz von Wearables in den Spitalalltag implementiert werden. Anhand einer applikationsbasierten Darstellung sollen die Aktivitätsdaten für die PatientInnen zugänglich gemacht werden. Die Health Professionals sollen über ein Dashboard auf die Daten zugreifen können, um die Behandlung und Therapie mit der aufgezeichneten Aktivität abzustimmen bzw. zu integrieren.

Ergebnisse und Erkenntnisse
- Ergebnisse der Pilotstudie: Es zeigt sich, dass der Einsatz von Aktivitätssensoren während des Spitalaufenthalts möglich ist. Anhand dessen kann die Therapie und Pflege optimiert und der Patientenkomfort erhöht werden. Darüber hinaus hat die Studie gezeigt, dass das Fussgelenk die beste Tragestelle für Aktivitätssensoren ist.
- Heterogene Daten: Aufgrund der Vielzahl von unterschiedlichen PatientInnen und Krankheitsbildern muss eine allgemeine Lösung erarbeitet werden, welche im Spitalalltag implementiert werden kann.
- Device Hub: Es gibt bereits Sport- bzw. Fitnessuhren verschiedener Hersteller, die die Aktivität (Schrittzahl etc.) tracken können. Im klinischen Kontext ist jedoch ein Device Hub erforderlich, um die volle Kontrolle und Transparenz über die Daten zu gewährleisten.
- Steakholders: Die Miteinbindung der Bedürfnisse aller Steakholder (Health Professionals, PatientInnen und Angehörige) stellt eine Herausforderung dar.

Empfehlungen für die Praxis
- Fussgelenk: die bevorzugte Tragestelle für Aktivitätstracking ist das Fussgelenk.
- Infrastruktur als Spital bereitstellen.
- Einbindung der Wearables in den klinischen Alltag (Implementierung).
- Spitalkultur: Änderung der Spitalkulturhinsichtlich Förderung der körperlichen Aktivität als pflegerisch, therapeutische Intervention.
- Motivation von PatientInnen: Anhand einer appbasierten Darstellung der Aktivitätsdaten sollen die PatientInnen motiviert werden, sich mehr zu bewegen.
Literatur und andere Quellen
Berry-Millett, R., & Bodenheimer, T. S. (2009). Care management of patients with complex health care needs. The Synthesis Project. Research Synthesis Report, 19. doi.org/52372
Bundesamt für Statistik. (2021). Personen mit einer hohen Anzahl Hospitalisierungstage - Medizinische Statistik der Krankenhäuser 2017-2019 | Publikation. In Bundesamt für Statistik. www.bfs.admin.ch/bfs/de/home/statistiken/kataloge-datenbanken/publikationen.assetdetail.16324078.html
Chou, M. Y., Liang, C. K., Hsu, Y. H., Wang, Y. C., Chu, C. S., Liao, M. C., Chiu, C. F., Chou, M. H., Chen, L. K., & Lin, Y. Te. (2021). Developing a predictive model for hospital-associated disability among older patients hospitalized for an acute illness: the HAD-FREE Score. European Geriatric Medicine, 0123456789. doi.org/10.1007/s41999-021-00497-1
D’Onofrio, A., Büla, C., Rubli, E., Butrogno, F., & Morin, D. (2018). Functional trajectories of older patients admitted to an Acute Care Unit for Elders. International Journal of Older People Nursing, 13(1). doi.org/10.1111/opn.12164
Dharmarajan, K., & Krumholz, H. M. (2015). Risk after hospitalization: We have a lot to learn. Journal of Hospital Medicine, 10(2), 135–136. doi.org/10.1002/jhm.2309
Guilcher, S. J. T., Everall, A. C., Cadel, L., Li, J., & Kuluski, K. (2021). A qualitative study exploring the lived experiences of deconditioning in hospital in Ontario, Canada. BMC Geriatrics, 21(1), 1–9. doi.org/10.1186/s12877-021-02111-2
Krumholz, H. M. (2013). Post-Hospital Syndrome — An Acquired, Transient Condition of Generalized Risk. New England Journal of Medicine, 368(2), 100–102. doi.org/10.1056/NEJMp1212324
Loyd, C., Markland, A. D., Zhang, Y., Fowler, M., Harper, S., Wright, N. C., Carter, C. S., Buford, T. W., Smith, C. H., Kennedy, R., & Brown, C. J. (2020). Prevalence of Hospital-Associated Disability in Older Adults: A Meta-analysis. Journal of the American Medical Directors Association, 21(4), 455-461.e5. doi.org/10.1016/j.jamda.2019.09.015
Motzek, T., Junge, M., & Marquardt, G. (2017). Einfluss der Demenz auf Verweildauer und Erlöse im Akutkrankenhaus. Zeitschrift für Gerontologie und Geriatrie, 50(1), 59–66. doi.org/10.1007/s00391-016-1040-2
Zitierung des Beitrags
Wie können «Hospital Associated Disabilities» reduziert werden?